体外受精でも妊娠できない―着床障害の原因を探る検査法とは

体外受精は、不妊症のご夫婦が子どもを授かるための手段として一般的な方法になりつつあります。しかし、体外受精を行っても妊娠が難しいご夫婦がいらっしゃるのも事実です。体外受精でできた胚を子宮内に繰り返し移植しても着床しない場合、「着床障害」の可能性があります。
着床障害が疑われたら、どのような検査を行うのでしょうか。本記事では、着床障害の原因と検査について解説します。

体外受精は、不妊症のご夫婦が子どもを授かるための手段として一般的な方法になりつつあります。しかし、体外受精を行っても妊娠が難しいご夫婦がいらっしゃるのも事実です。体外受精でできた胚を子宮内に繰り返し移植しても着床しない場合、「着床障害」の可能性があります。
着床障害が疑われたら、どのような検査を行うのでしょうか。本記事では、着床障害の原因と検査について解説します。

不妊治療のひとつである体外受精は、安全で現代の医学では効果の高い不妊治療のひとつです。近年では、より一般的な治療になりつつある体外受精ですが、実際に、どのような流れで受けることができるのでしょうか。
また、痛みや副作用はあるのでしょうか。本記事では、体外受精の詳細とともに、患者さんの妊娠率を高めるための恵愛生殖医療医院の取り組みについて解説します。
胚(受精卵)・卵子の凍結保存および融解・胚移植を実施するにあたり、患者様・ご夫婦にはあらかじめ同意をいただいております。以下の項目をお読みになった後に、説明にご納得していただけましたら、同意書に署名・捺印をお願いいたします。
この治療方法は説明と同意に基づく、医師と患者様との治療契約となります。予めご理解いただけるようお願い申し上げます。
体外受精・胚移植では、子宮に移植する胚の数が多くなるほど1回の胚移植における妊娠率が高くなるため、以前は複数個の胚が移植されてきました。その結果、多胎妊娠が増加し周産期や新生児期の医療に深刻な問題を投げかけてきました。
このため胚移植数を減らし多胎妊娠を予防するために、現在では日本産科婦人科学会会告により原則胚移植数は1個に制限されています。
一方、凍結技術の進歩により胚へのダメージをほとんど与えずに、胚を一旦凍結しその後融解しての胚移植をすることができるようになってきました。近年では、胚を凍結せずに移植する新鮮胚移植と比較して、むしろ凍結融解胚移植のほうが妊娠率が良いという報告が多くなってきています。
また、卵巣過剰刺激症候群(OHSS)では妊娠すると悪化するため、特に過排卵誘発周期においてOHSSの重症化が予想される患者様には、あえて新鮮胚移植をせずに全ての胚を凍結(全胚凍結)し、OHSSの重症化を予防する必要があります。
このように、原則当院では過排卵誘発周期(注射を使用した体外受精)においては全胚凍結としており、その後の凍結融解胚移植の移植胚数は1個に制限しております。
受精卵・卵子の凍結保存とは、液体窒素の中で細胞の機能を損なうことなく長期保存を可能とする方法です。細胞の中には水分が多く含まれるため、それが凍ると結晶になり、そのとげが細胞の中の構造を壊します。
それを防ぐため、凍結保護剤を用い、できるだけ細胞の中が壊れないような冷やし方を工夫して、胚を守りながら保存します。特殊なストローの中に封入し液体窒素保管器の中で保存します。この方法は主に急速ガラス化法と緩慢凍結法の二種類があり、現在、当院では急速ガラス化法(Vitrification法)を行っております。
当院では過排卵誘発周期(注射を使用した体外受精)においては標準的な方法として全胚凍結としております。したがってほとんどすべての方が適応となります。
特に以下の場合が対象となります。
1回の採卵で、妊娠し出産までできる胚の数は多くても3-4個と考えられます。(1回の採卵あたり、生まれる赤ちゃんが3-4人ということです)
以上の理由から、当院では一回の採卵あたりに凍結できる胚は8回分(16個分)までと制限させていただきます。17個以上の胚凍結をすることはできません。
9個以上の胚が凍結できる場合、2個ずつ胚を凍結させていただきます。
(9個胚の場合は1個 x 7回分 + 2個 x 1回分、10個胚の場合は1個 x 6回分 + 2個 x 2回分など)
通常は良好胚と良好でない胚をセットにして凍結します。
移植できる胚は1個と制限されていますので、もう一つの良好でない胚は破棄することになりますので何卒ご了承ください。
原則、凍結胚の移送はお勧めしません。移送中にトラブルが発生する可能性はもちろんですが、移送した胚の取り扱いについて責任の所在があいまいになってしまうからです。もし遠方への転居などの理由で、どうしても移送する必要がある場合は移送先をご自身で見つけてきてもらい、患者様自身の責任で移送をしていただくことになります。移送した後に起きたことに対しては一切の責任は負えませんので、何卒ご了承ください。
また当院では、他院からの凍結胚の移送は一切お受けしておりません。
2021年の日本産科婦人科学会の統計では凍結融解した胚を子宮に移植した際、着床し妊娠する確率は36.9%と報告されています。これは胚を凍結せずに移植する新鮮胚移植の21.2%を大幅に上回ります。凍結胚移植の方が、年齢層が若いおよび着床の環境が良くなる、というのが理由であると考えられています。
また、凍結融解操作が胚に与える影響が懸念されますが、凍結胚で妊娠した赤ちゃんを出生後調査したところ、身体発達にも精神発達にも自然妊娠と差は認められなかったと報告されています。また、マウスなどの動物胚でも、凍結に由来する異常は見つかっていません。
凍結保存期間は原則として1年ですが、延長して保存することも可能です。延長保存をご希望の場合は1年ごとに更新の手続き・同意書の提出をお願いいたします。保存期間の更新は、保存期間終了日の3ヶ月前から更新可能となっております。
6か月以上更新されていない患者様には、書面にて連絡させていただきます。その後、更新の意思が確認できない患者様の胚は延長希望のないものとして保存を中止し自動的に廃棄処分とさせていただきますので、何卒ご了承ください。
以下のいずれかの条件に当てはまる場合、凍結胚は廃棄となり以後に融解胚移植は実施できません。
上記以外にも融解胚移植ができなくなることがあります。
まず凍結保存時に胚凍結手技料として11,000円または54,000円をいただきます。その後は1年ごとに更新が必要で、更新料は1年で10,800円となります。
卵巣過剰刺激症候群(OHSS)の重症化予防
余剰卵の有効利用
多胎妊娠の予防
妊娠率の向上の可能性など
卵巣過剰刺激症候群(OHSS)の発症が予想される場合、新鮮胚移植ができなくなり、凍結をしない場合余剰胚を廃棄させていただくことになります。もし新鮮胚移植を強行するとOHSSが重症化する恐れがあります。
また、OHSS重症化の危険性が少ない場合でも移植胚数が制限されていますので、余剰胚があった場合は廃棄せざるを得なくなります。
新鮮胚移植をすることになります。ただし上記の危険性があり、場合により余剰胚を廃棄しなければなりません。
同意書をいただいた後でも、同意を撤回することはできます。その場合は担当医と、よくご相談ください。また、同意をしなくても、今後の当院での治療において不利益を受けることは一切ありません。
胚(受精卵)・卵子の凍結保存および融解・胚移植を実施することに同意できない場合は、担当医と今後の治療方法などについて、再度よくご相談ください。
胚(受精卵)・卵子の凍結保存および融解・胚移植を実施中に、予期せぬ事態が発生した場合は、担当医が最善の対処を致します。処置内容などについては担当医の判断にお任せください。
説明された内容についてわからないことがある場合は、ご遠慮なく医師に質問をしてください。同意書をいただいたあとでも、質問することはできます。
胚(受精卵)・卵子の凍結保存および融解・胚移植についてのカウンセリングをご希望されるかたは担当医または看護師にお申し出ください。
赤ちゃんへの影響などまだわかっていないこともありますが、そのためにも我々は体外受精や受精卵・卵子の凍結保存および融解胚移植の結果を日本産科婦人科学会に報告する義務があります。なお、報告する内容に患者様の氏名など個人情報を特定できるようなものは含まれておりません。また、これとは別に当院では治療成績を関連する学会などや論文誌上に発表することがありますが、同様に患者様の個人情報保護に充分留意して行います。
顕微授精を実施するにあたり、患者様・ご夫婦にはあらかじめ同意をいただいております。以下の項目をお読みになった後、説明に納得していただけましたら、同意書に署名をお願いいたします。
1978年に世界で初めて体外受精・胚移植によって妊娠した赤ちゃん(Louise・Brown:ルイーズ・ブラウン)がイギリスで誕生しました。しかし、体外受精・胚移植をもってしても、極端に精子の数が少ない方、運動している精子が少ない方といった受精障害のある方々にとっては妊娠することは極めて難しい状況であることには変わりありませんでした。
この状況が大きく変化したのは1992年、ベルギーのPalermoらによって初めて卵細胞質内精子注入法(ICSI)による妊娠例が報告された時です。以後、この方法は急速に世界中に普及し、わが国でも1994年に分娩例が報告されて以来、年々実施件数は増加し、2021年には年間170,350周期に達し、体外受精の実に半分以上が顕微授精となっています。
通常の体外受精・胚移植の場合、卵子1個に対して10万個程度の運動精子が受精するためには必要とされていますが、顕微授精では理論上卵子1個に対して精子1個だけあれば受精が可能となります。つまり、顕微授精では非常に精子が少ない方や通常の体外受精・胚移植では受精できない方などが適応となります。
当院ではこのような重度の男性不妊症や受精障害のある患者様などを対象にして顕微授精を行っています。(この方法での受精率は平均して約60~70%といわれていますが、残念ながら顕微授精でも受精しないこともあります)
具体的な方法ですが、顕微鏡を見ながら専用の針(極細ピペット)で卵子の透明帯を貫通させ、卵子の細胞質の中へ極細ピペット内の精子を1個直接注入します。(上図参照)
この方法以外にも、卵子の透明帯に穴をあける方法(ZD)や顕微授精の一種で卵子の透明帯と卵細胞質の間に精子を注入する方法(SUZI)などがあります。現在では顕微授精といえばほとんどがICSIとなっています。
2012年の日本産科婦人科学会の報告によりますと、106170周期の顕微授精による治療が行われています。この報告では、胚移植周期あたりの妊娠率は19.0%であり、妊娠当たりの流産率は28.0%、胚移植あたりの生産率は12.6%でした。
顕微授精の対象となる方は『顕微授精以外の方法では妊娠の成立が見込めない方』でありますが、以下のような方が対象となります。
すでに体外受精・胚移植の経験がある方では、通常の体外受精・胚移植で受精ができなかった方、あるいは受精率が非常に悪かった方も対象となります。また抗精子抗体を持っている方も対象となることがあります。
具体的には以下の条件に当てはまる場合は、顕微授精をお勧めします。
これらの場合以外の方も対象になることがあります。担当医とよく相談して顕微授精を行うべきかどうか決定してください。
顕微授精は自然な受精現象と異なり、人為的に極細ピペットで卵子内に精子を注入します。そのため赤ちゃんへの影響が懸念されますが、現在、日本で顕微授精により年間数千人以上生まれており、通常の体外受精胚移植法と比較して特に危険な治療法ではないと考えられています。通常の体外受精・胚移植による妊娠でも、自然妊娠と比較して流産率が高い(約20%)といわれています。また早産率・低出生体重児・先天異常(染色体異常)・NICU・帝王切開率、それぞれの発生率は、自然妊娠と比較して若干増加すると報告されています。近年の報告では体外受精・胚移植の手技によって赤ちゃんに異常がでるというよりは、体外受精にいたった不妊症カップルのなかにそのような要因があるのではないかと考えられております。しかし、現時点では明確な結論は出ていませんので、今後さらなる検証が必要と思われます。それに加えて顕微授精の場合、重度の乏精子症や無精子症の方の中には染色体や造精機能関連遺伝子の異常を持っている方が含まれていると言われています。このような方の精子を用いて顕微授精を行った場合には、これらの染色体や遺伝子の異常が男の子の赤ちゃんに受け継がれ、結果的にその赤ちゃんも将来男性不妊となる可能性があると言われています。重症造精機能障害のある方で、希望する方は染色体検査を受けることが可能です。なお、卵巣刺激、卵子の採取(採卵)、胚移植などは通常の体外受精・胚移植と同じように行いますので、そのリスクは通常の体外受精・胚移植と同様です。
不妊症は通常の病気とは異なり、命にかかわることはありません。よって顕微授精をやるかどうかは全て患者様・ご夫婦自身で決定していただくことになります。ただし、顕微授精をお勧めするご夫婦は通常の体外受精・胚移植では受精・妊娠する可能性がかなり低いと考えられ、通常の体外受精・胚移植を続けてもいたずらに時間と費用を無駄にしてしまう可能性があります。前述のように妊娠のしやすさにおけるもっとも重要な要素は女性の年齢です。悔いの残らないような治療法を選択してください。
精子の状態だけでは受精可能であるかどうかは判別しきれないところがあり、精子の状態が不良であるからといって必ずしも通常の体外受精・胚移植で受精が不可能とまでは言い切れません。しかし、明らかに受精障害があることがわかっている方などにとっては顕微授精を選択せざるをえないというのが現状です。
同意書をいただいた後でも、同意を撤回することはできます。その場合は担当医と、よくご相談ください。また、同意をしなくても、今後の当院での治療において不利益を受けることは一切ありません。
顕微授精を実施することに同意できない場合は、担当医と今後の治療方法などについて、もう一度よくご相談ください。
顕微授精を実施中に、予期せぬ事態が発生した場合は、担当医が最善の対処を致します。処置内容などについては担当医の判断にお任せください。
説明された内容についてわからないことがある場合は、ご遠慮なく担当医に質問をしてください。同意書をいただいたあとでも、質問することはできます。
顕微授精についてのカウンセリングをご希望されるかたは担当医または看護師にお申し出ください。体外受精や顕微授精の成績を日本産科婦人科学会に報告する義務があります。なお、報告する内容に患者様の氏名など個人情報を特定できるようなものは含まれておりません。また、これとは別に当院では治療成績を関連する学会などや論文誌上に発表することがありますが、同様に患者様の個人情報保護に充分留意して行います。
現在、わが国で使用されている排卵誘発の注射は原材料に違いにより大きく2種類に分かれています。閉経後女性の尿から精製した尿由来製剤と、遺伝子組み換え型のリコンビナント製剤です。
尿由来製剤の利点として2点あり、一つは何といっても価格が安いという点です。2点目はLH・HCG様作用の製剤があるという点です(詳しくは後述します)。
尿由来製剤には欠点もあり、人間の尿から精製されているので未知の感染症の可能性があるという点です。既知の細菌やウイルスは完全に除去されていますが、未知のウイルスやBSE(狂牛病)などの病原体である異常プリオン蛋白は完全には除去できない可能性が指摘されています。(現在日本で発売されている尿由来製剤は安全です。BSE発生国の尿は使用されておらず、また尿由来製剤によるウイルス感染症やプリオン病の発生は、今までに一度も確認されておりません。)
また、尿を原料としているので同じ薬剤でもロット間で効果にばらつきがある可能性が指摘されています。また固形なので注射液で溶かさなければならず、煩雑で特に自己注射が難しくなります。
これらの欠点を克服したのがリコンビナント製剤です。生物由来ではないため、感染症の可能性はゼロです。また製剤の効果もばらつきなどは全くなく安定しており、卵や胚の質が向上する可能性があります。
また、リコンビナント製剤は不純物が全くないため、副作用が少なく自己注射に適しています。自己注射用に特化して開発されているため、もともと液体となっており扱いも簡単で、注射針も極めて細く痛みも少なくなります。
諸外国では、古くからリコンビナント製剤が使用されており、現在では上記の欠点もあり尿由来製剤はほとんど使用されていないとされています。
| リコンビナント製剤 | 尿由来製剤 | |
| 感染症 | なし | 未知の感染症の可能性あり |
| 価格 | 高い | 比較的安い |
| 排卵誘発の効果 | 品質が安定しており効果が高い | 効果が安定しない可能性がある |
| 自己注射 | 簡便で、痛みが少ない | 煩雑で、比較的痛みが強い |
| LH・HCG様作用 | HCG製剤が発売されたばかり | HMG製剤(LH様作用が含まれている)、HCG製剤がある |
当院では開院以来、主に尿由来製剤を使用してきました。
その理由として、価格が比較的安く患者様の経済的負担が少なくなるということももちろんありますが、最も大きな理由は日本で発売されているリコンビナント製剤はFSH製剤しかなかったからです。(諸外国ではLHやHCGのリコンビナント製剤が古くから販売されています) 体外受精での排卵誘発では、FSH製剤のほかにLHやHCG様作用の製剤が不可欠であり、純粋なリコンビナント製剤のみでは体外受精治療を行うことができなかったのです。
体外受精のすべての過程でリコンビナント製剤が使用できなければ、前述の尿由来製剤の欠点は克服できません。そうであれば患者様の経済的負担の軽い方が良いと考えて、原則尿由来製剤を選択してきたわけです。
先日、待ち望まれていたリコンビナントHCG製剤が日本で発売されました。
すでに販売されているリコンビナントFSH製剤と組み合わせることにより、純粋なリコンビナント製剤のみによるプロトコール、ピュアリコンビナントプロトコールによる体外受精治療が可能となったのです。
当院では、患者様の安全と体外受精の成績向上を第一に、この“ピュアリコンビナントプロトコール”を全面的に導入してまいります。
リコンビナント製剤の唯一の大きな欠点である、価格に関してはかなり努力させていただきました。その他のアンタゴニスト製剤やアゴニスト点鼻薬などの価格も見直しして一部値下げをしております。それでも尿由来製剤よりは割高となりますので何卒ご了承いただけますようお願い申し上げます。
*下垂体性無排卵症などにより大量の排卵誘発剤が必要な方など、主治医の判断により尿由来製剤を使用する場合がございます。
1978年に世界ではじめての体外受精・胚移植による赤ちゃん(Louise Brownルイーズブラウン)がイギリスで誕生してから45年以上が経過しました。そのルイーズブラウンもすでに自然妊娠・出産が報告されており、次の世代は体外受精をしないと妊娠できないということはなく、自然妊娠できるということが証明されています。わが国でも現在までに体外受精・胚移植によって80万人以上の赤ちゃんが誕生しており、体外受精は技術的にも安定し、信頼性の高く安全な治療法のひとつとして、広く施行されています。
不妊治療のゴールは妊娠し健康な赤ちゃんをえることであるという事は言うまでもありません。そして、現在の不妊治療の中では体外受精・胚移植が最も妊娠成立する確率が高い治療法です。しかし、本治療法には患者さんに対していろいろな負担や副作用があります。たとえば、治療内容や患者様の年齢によっては保険外診療となり治療費が自己負担となります。そして排卵誘発剤や採卵に伴うリスクがあり、また超音波検査や注射などで通院回数も多くなります。したがって、当院では体外受精・胚移植による治療が本当に必要と考えられる患者さんにのみ本治療法をおすすめしています。
体外受精は基本的には以下のプロセスにより成り立っています。
まず、GnRHアゴニスト法(ロング法)ですが、この方法は排卵をほぼ完全に抑制できるという利点があり、採卵日や時間をコントロールするのに優れ、体外受精・胚移植の排卵誘発法として長きにわたりスタンダードな方法でした。しかし、ゴナドトロピン注射の量が増えてしまうということ、卵巣過剰刺激症候群の頻度が高いこと、などの欠点があり近年では徐々に減ってきています。当院ではより負担の少ないGnRHアンタゴニスト法、クロミフェン周期法を主に選択しております。
GnRHアンタゴニスト法について簡単にご説明します。
治療周期の月経1-3日目に来院してください。経膣超音波検査で卵巣や子宮に異常がないか、また血液検査で基礎ホルモン値を測定し卵巣の状態を確認します。 問題がなければ、原則初回受診日当日からホルモン注射(ゴナドトロピン製剤)を開始します。
注射は原則自己注射で行っていただきます。一回の注射の量は通常150~300単位です。ゴナドトロピン製剤にはいくつか種類があり、FSH製剤(ゴナールF、レコベルなど)、hMG製剤、hCG製剤(オビドレルなど)、薬の種類と投与量は患者の卵巣の状態や反応をみて使いわけます。
☆ 患者様の安全と体外受精の成績向上を第一に、当院ではリコンビナント(遺伝子組み換え型)製剤を使用しております。一部の患者様を除き、尿由来製剤は使用しておりませんのでご了承ください。
月経8日目頃より経膣超音波エコー検査を行い卵胞の個数と大きさを計測します。卵胞の発育状態やホルモン値をみながら排卵が近いと予想される場合、下垂体ホルモンを抑制するGnRHアンタゴニスト(セトロタイドなど)という注射をして、排卵を抑えていきます。
☆ ゴナドトロピン製剤投与開始後10日前後で採卵になります。GnRHアンタゴニスト注射は1~3回隔日または連日注射します。 ☆ 会社や自宅近くの医療機関で注射をうけることもできます。その場合当院の紹介状をお渡しいたしますので、先方の指示にしたがってください。 ☆ 採卵日が決定したら体外受精の同意書をお渡しいたします。採卵処置に関して詳しい説明を行い、精液をいれる容器をお渡しします。また抗生物質と排卵を抑えるための肛門から挿入する坐薬(必要な場合のみ)を処方いたします。
| 治療周期総数 | 出生児数 | 累積出生児数 | |
| 新鮮胚(卵)を用いた治療 | 249,411 | 10,390 | 227,822 |
| 体外受精 | 93,614 | 4,629 | 125,194 |
| 顕微授精 | 155,797 | 5,761 | 102,628 |
| 凍結胚(卵)を用いた治療 | 174,740 | 40,611 | 254,805 |
| 合計 | 424,151 | 51,001 | 482,627 |
表1. 日本の体外受精・胚移植の現状(2021年日本産科婦人科学会調べ)
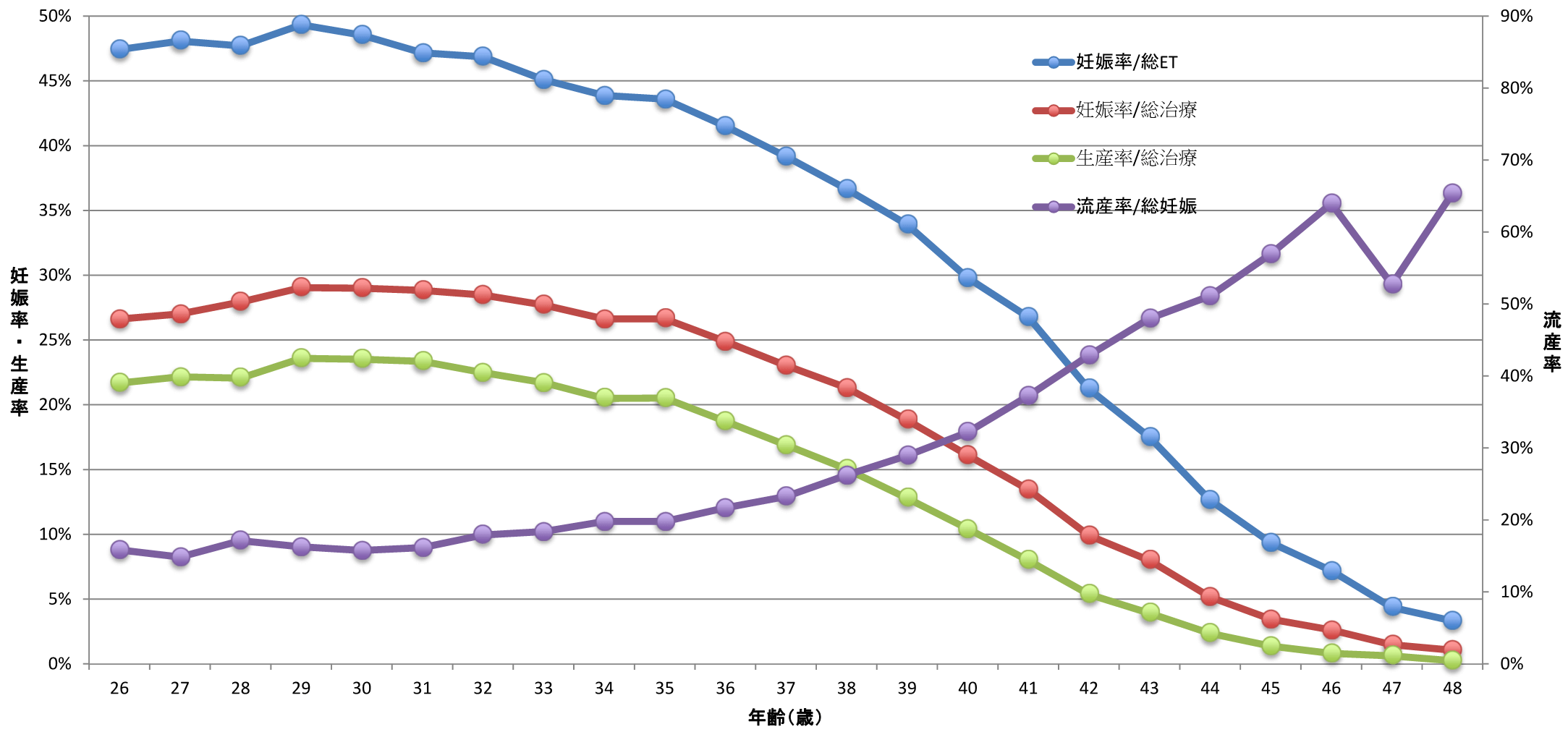
※日本における体外受精年齢別成績(2021年)
(1)~(4)の場合や女性側と男性側両方に原因がある場合には、一般的な不妊治療で妊娠する可能性が低い為に体外受精・胚移植をおこなうのが一番効果的です。また体外受精の成績は女性の年齢により影響を受け、30歳ぐらいから徐々に成績が悪くなり、40歳以上になるとがくんと成功率が低下します。44歳を超えると生産率は1%以下になるといわれています。この為35歳を超えて一般不妊治療でも妊娠成立しない患者さんは早めに体外受精に移行することをおすすめいたします。
1978年に世界で初めての体外受精胚移植法による赤ちゃんが誕生してから約40年が経過しました。
以降、急激な技術革新がすすみ体外受精の成功率も劇的に改善してきました。
しかし、2000年代前半で体外受精の成功率はピークに達しその後はあまり変化しておりません。1992年の顕微授精(ICSI)、その後の排卵誘発剤や胚凍結融解技術の向上以降、劇的な技術革新はほとんど起きていないというのが現状です。
その主な理由は、卵や受精卵(胚)の質の改善や見極めがどうしてもできなかったからです。
今後の体外受精における劇的な成功率の上昇には2つの方法が考えられます。
一つは、前述の卵・胚の質を改善することですが、再生医療や遺伝子編集などの技術が必要になると考えられており、倫理的にも問題があり現状では困難と思われます。
もう一つは、卵・胚の質を見極める技術です。確実に妊娠できる胚(良好胚)が判定できれば、理論的には胚移植当たりの妊娠率を100%にすることができるでしょう。
現在の体外受精では胚の質は人間の目で主観的に評価しています。Veeck分類やGardner分類などがあり、これらのGrade分類はある程度妊娠率と相関はしているのですがあくまでも目安であり限界があります。
有望な技術としてはPGS(着床前スクリーニング)という方法があります。これは胚の細胞を一部取り出し遺伝子を解析し染色体異常などがないか検査する方法です。将来、遺伝子解析技術がすすめば良好胚を確実に判断することができるようになるかもしれません。しかし、これもやはり倫理的な議論があり、技術的にも明らかな生産率の向上にはつながっていません。わが国においては日本産科婦人科学会が中心となり臨床研究を開始したばかりというのが現状です。
そこで考案されたのが、近年急激に技術が進歩しているAIの画像判定技術により良好胚を見極める方法です。
胚の発育状況を常時監視し、その後の妊娠率をBigDATAにより解析し良好胚を判定していきます。PGSのように細胞を一部取り出すというような胚にダメージを与える可能性もないため、むしろPGSよりも優れた技術といえます。
当院では、世界初のAIによる画像判定技術を応用したタイムラプスインキュベータ(培養器)を全面的に導入し、当院にて体外受精を受けられるすべての患者様*1に追加料金なしで世界最先端の体外受精技術を提供してまいります。
その他、精子自動分析装置なども導入しています。
*1:Geriにより患者様1人1回の採卵につき監視できる胚は16個まで、同時に監視できる患者様数は36人までとなります。それ以上の患者様が集中した場合、通常のインキュベータによる胚培養とさせていただく場合がございます。(通常のインキュベータによる培養となっても料金は変わりませんのでご了承ください)
①当院での採卵回数が多い②年齢が高い③採卵数が少ない患者様、を優先とさせていただきます。
*2:当院AI-LaboにおけるAIとは、いわゆるディープラーニング(深層学習)によるAIとは厳密には異なります。
不妊症は通常の病気とは異なり、命にかかわることはありません。よって体外受精・胚移植をやるかどうかは全て患者さま・ご夫婦自身で決定していただくことになります。ただし、体外受精・胚移植をお勧めするご夫婦はこれ以外の一般的な不妊治療では妊娠する可能性がかなり低いと考えられ、たとえば人工授精を続けてもいたずらに時間と費用を無駄にしてしまう可能性があります。前述のように妊娠のしやすさにおけるもっとも重要な要素は女性の年齢です。悔いの残らないような治療法を選択してください。
同意書をいただいた後でも、同意を撤回することはできます。その場合は担当医と、よくご相談ください。また、同意をしなくても、今後の当院での治療において不利益を受けることは一切ありません。
体外受精・胚移植を実施することに同意できない場合は、担当医と今後の治療方法などについて、もう一度よくご相談ください。
体外受精・胚移植を実施中に、予期せぬ事態が発生した場合は、担当医が最善の対処を致します。処置内容などについては担当医の判断にお任せください。
明された内容についてわからないことがある場合は、ご遠慮なく担当医に質問をしてください。
同意書をいただいたあとでも、質問することはできます。
体外受精・胚移植についてのカウンセリングをご希望されるかたは担当医または看護師にお申し出ください。
赤ちゃんへの影響などまだ解っていないこともありますが、そのためにも我々は体外受精・胚移植の結果および妊娠成立後の妊娠経過を日本産科婦人科学会に報告する義務があります。したがって妊娠成立後に他院へ転院した場合、分娩終了後に妊娠経過を当院へ連絡していただきます。
なお、学会に報告する内容に患者さんの氏名など個人情報を特定できるようなものは含まれておりません。また、これとは別に当院では治療成績を関連する学会などや論文誌上に発表することがありますが、同様に患者さんの個人情報保護に充分留意して行います。
以上、当院の体外受精・胚移植の概略をご説明しました。何かご不明な点やご質問があれば、遠慮なく担当医または看護師にお申し出ください。
※お問い合わせ先
恵愛生殖医療医院
電話:048-485-1185(代表)